21 Dic L’intervento chirurgico per il rettocele
L’intervento chirurgico è il sistema più risolutivo per affrontare una volta per tutte il problema del rettocele, un problema esclusivamente femminile che consiste in una estroflessione della parete del retto verso la vagina a causa del cedimento del setto retto-vaginale (la parete tra il retto e la vagina stessa). Il rettocele non è un disturbo grave, quindi non causa danno alla salute in generale e non degenera in una forma tumorale. Può però causare dei disturbi fastidiosi (e a volte invalidanti), come una sensazione di dolore e pesantezza nella zona perineale, nella parte bassa dell’addome o anche della schiena, può rendere difficoltosi i rapporti sessuali, ma soprattutto predispone a una forma particolare di stitichezza, detta stipsi espulsiva o “outlet syndrome” , con senso di ostruita e incompleta defecazione (vedi box).
L’intervento
Si rende necessario intervenire chirurgicamente per risolvere il problema del rettocele quando ha dimensioni così grandi da creare fastidio. Se infatti le dimensioni sono più ridotte, spesso il disturbo non dà sintomi e la donna può conviverci senza problemi.
Due tipi di intervento
La chirurgia del rettocele consiste nell’effettuare una sorta di “plastica” ricostruttiva del setto retto-vaginale per rafforzarlo e restituirgli quindi la capacità di costituire un supporto valido per il retto durante la defecazione e per la vagina durante i rapporti. Fino a non molti anni or sono, l’intervento veniva effettuato esclusivamente attraverso la vagina. Oggi i chirurgi preferiscono usare come via d’accesso l’apertura anale. Questa metodica comporta infatti una serie di vantaggi (si veda in proposito il relativo paragrafo) rispetto all’intervento per via trans-vaginale. È bene comunque precisare che in alcuni casi è ancora necessario ricorrere a questo intervento: per esempio, quando oltre al rettocele la donna è soggetta a cistocele (caduta della vescica in vagina).
È il chirurgo a decidere, in ogni caso, la metodica più adatta per l’intervento, dopo aver effettuato la diagnosi attraverso la visita e i controlli.
Prima gli esami
Sia che si operi per via trans-rettale sia per via trans-vaginale, è necessario che la donna sia sottoposta a esami di routine, che si eseguono per tutti gli interventi chirurgici.
Questi controlli servono per assicurarsi che la persona sia nelle condizioni più idonee per affrontare un intervento chirurgico. Si tratta di:
- Esami del sangue
- Elettrocardiogramma
Gli esami del sangue servono per assicurarsi che la persona non abbia problemi di anemia o di coagulazione, mentre l’ettrocardiogramma valuta la funzionalità di cuore e arterie, che devono essere in piena salute, in grado di superare bene l’anestesia e l’intervento stesso.
Questi esami possono essere effettuati qualche giorno prima dell’operazione o poche ore prima dell’intervento stesso, nella stessa struttura ospedaliera.
Altre pratiche importanti
Oltre agli esami di controllo, la persona prima dell’intervento viene sottoposta a un clistere di pulizia che stimola l’evacuazione, anche nel caso in cui l’intervento avvenga per via transvaginale. In questo modo gli intestini risultano ben puliti, quindi non solo il chirurgo può disporre di un campo operatorio libero e nitido, ma viene abbassato il rischio di infezioni causato dall’eventuale presenza di batteri fecali che possono contaminare la zona.
Inoltre alla persona viene fatto firmare un modulo, chiamato “consenso informato”. Si tratta di una procedura necessaria per ogni intervento chirurgico che ha l’obiettivo di rendere maggiormente consapevoli dei rischi, dei benefici e delle aspettative dell’intervento stesso.
L’intervento
Una volta che sono state portare a termine tutte le pratiche preparatorie, ha inizio l’intervento vero e proprio.
Che tipo di anestesia
L’intervento può essere eseguito con qualsiasi tipo di anestesia. Nelle mani di un chirurgo esperto di questa tecnica, l’intervento può essere eseguito tranquillamente con l’anestesia locale, ricorrendo a particolari accorgimenti che consentono di non fare sentire al paziente il dolore delle iniezioni e mirano a prolungare l’effetto antidolorifico per alcune ore nel periodo postoperatorio.
In alternativa viene scelta l’anestesia spinale “a sella”, che prevede l’inserimento del liquido anestetico tra le vertebre spinali attraverso la puntura di un ago sottile. In questo modo la persona perde la sensibilità nella zona corrispondente al “cavallo dei pantaloni”, ma resta cosciente e può quindi seguire le fasi dell’intervento.
Più raramente si ricorre invece all’anestesia generale, se la persona è emotiva ed è necessario addormentarla completamente per essere certi che stia sufficientemente immobile.
Le fasi dell’intervento
La persona viene sdraiata su un lettino a “pancia sotto” (come quando si prende il sole sulla schiena), oppure le gambe vengono appoggiate su due sostegni laterali, simili a quelli del lettino ginecologico. A questo punto il chirurgo ha una chiara visione della zona su cui intervenire e può iniziare a operare.
Se si procede per via anale
L’apertura anale viene allargata attraverso il posizionamento di un divaricatore.
Il chirurgo introduce gli strumenti chirurgici e raggiunge la zona del prolasso. A questo punto incide la parete anteriore del retto, in corrispondenza alla zona di debolezza della parete, e mette allo scoperto la parete muscolare del setto retto-vaginale soggetto a cedimento.
Con strumenti chirurgici appropriati applica una serie di punti di sutura per “ricucire” letteralmente i muscoli che sono andati incontro a cedimento, in modo da avvicinarli gli uni agli altri. Questi punti vengono applicati sia in direzione orizzontale sia in direzione verticale, per rafforzare le fibre muscolari e correggere quindi al meglio la tendenza a cedere della parete del retto.
Una volta che questa fase di rinforzo si è conclusa, il chirurgo ricopre la zona con il lembo di mucosa che era stata sollevata, dopo avere asportato quella in eccesso (prolasso mucoso) che quasi sempre accompagna il rettocele.
Viene quindi rimosso il divaricatore e la persona dopo un po’ viene rimessa in posizione distesa.
L’intervento ha una durata di circa un’ora.
Se si procede per via vaginale
Anche in questo caso la persona viene sistemata in posizione sdraiata sul lettino operatorio, con le gambe sollevate appoggiate a due sostegni, il divaricatore viene posizionato in vagina.
Il chirurgo con il bisturi “scolla” il rivestimento della parete posteriore della vagina, quello in corrispondenza del rettocele. In questo modo raggiunge la muscolatura del setto retto-vaginale. Una volta individuato il punto del prolasso, anche in questo caso applica punti di sutura che fanno in modo di rafforzare la parete del setto stesso. A questo punto viene riposizionato il rivestimento della parete mucosa, che cicatrizza normalmente.
Dopo l’intervento
La persona deve tenere la medicazione nella zona dell’ano per qualche ora, dopo di che viene invitata lavarsi ed applicare un pannolino di garza e cotone. È possibile avvertire un senso di tensione, di bruciore o una sensazione di pesantezza nella zona operata. In tal caso è possibile rivolgersi al personale ospedaliero, che potrà proporre qualche farmaco analgesico o antinfiammatorio per alleviare il disagio.
Se l’intevento è stato esguito in anestesia locale o spinale , il paziente potrà bere e alimentarsi regolarmente poco dopo l’operazione. In caso si sia scelta una anestesia generale, invece, ci si potrà alimentare solo dopo che l’effetto dell’anestetico è completamente svanito (prima, è possibile avvertire una sensazione di nausea)
La funzionalità rettale
I muscoli rettali non devono essere sforzati troppo dopo l’intervento: questo potrebbe far cedere i punti appena applicati, che devono rinsaldarsi. Per questo motivo è possibile assumere lassativi (in genere è lo stesso personale a consigliare quali) per ammorbidire le feci e stimolare l’evacuazione. È tuttavia possibile notare un piccolo sanguinamento nella defecazione: se è contenuto non ci si deve preoccupare, se invece è più abbondante è opportuno segnalarlo.
Fino a 10-15 giorni dopo l’intervento, è possibile essere soggette a perdite di sangue o di muco, che possono però essere affrontate utilizzando un normale assorbente.
La degenza
La persona viene tenuta in ospedale per uno o due giorni. È possibile farsi una doccia già il giorno successivo all’intervento.
La ripresa delle attività
Il tempo per ricominciare a vivere normalmente varia da persona a persona. È importante fare quello che ci si sente di fare, senza sforzarsi o affaticarsi. È importante evitare gli sforzi fisici, soprattutto il sollevamento di pesi. Per i rapporti sessuali è bene attendere almeno tre settimane e comunque ci si deve sentire pronte.
Gli effetti a distanza
L’intervento chirurgico per la cura del rettocele è di norma ben tollerato e nella quasi totalità dei casi il disturbo non si presenta più. A volte, però, si possono verificare problemi di incontinenza temporane o di urgenza post-operatoria: queesto significa che vi è la necessità di correre in bagno al momento dello stimolo, oppure che si avverte il bisogno di evacuare più volte durante la giornata. Questi stimoli spariscono in genere tre o quattro settimane dopo l’operazione.
In questo caso è bene segnalare il problema al chirurgo, che può insegnare esercizi di ginnastica per gli sfinteri e il pavimento pelvico. Ecco un esempio: si deve contrarre e rilassare l’anello muscolare che circonda l’apertura anale esattamente come si fa per trattenere lo stimolo a urinare.
Una donna che è stata operata di rettocele può tranquillamente intraprendere una gravidanza, a patto di cercare di non avere problema di stitichezza. La presenza di feci nel retto, assieme al peso del feto, può infatti esporre al rischio di una recidiva.
Aiutarsi con il cibo
Chi ha avuto problemi di rettocele deve prestare attenzione a non andare incontro a stitichezza. È quindi importante che impari ad aumentare l’apporto di liquidi nella dieta (ammorbidiscono le feci) raggiungendo i due litri al giorno. Inoltre è importante assumere frutta, verdura e legumi ricchi di fibre, soprattutto prugne, kiwi, pere, spinaci, zucca, zucchine, fagioli, piselli, lenticchie, cereali integrali. Al posto dei lassativi chimici si possono usare quelli osmotici, cioè quelli che aumentano la concentrazione di acqua nelle feci, ammorbidendole.
Solo in centri specializzati
L’intervento di correzione chirurgica del rettocele è generalmente ben tollerato e può essere effettuato sia in centri pubblici, sia presso cliniche private.
È però importante affidarsi a centri specializzati in chirurgia coloproctologica: solo in questo modo è possibile essere certi che non si presentino recidive e che altri disturbi, come dolore e sanguinamento, siano ridotti al minimo.
Le due metodiche a confronto
I chirurghi tendono oggi a preferire l’intervento per via trans-rettale. Infatti questa metodica offre maggiori vantaggi soprattutto dal punto di vista del dolore: dalle persone operate è risultato che chi subiva l’intervento trans-rettale avveritiva meno dolore e si riprendeva più in fretta. Questo fatto è dovuto alla maggiore sensibilità dei tessuti vaginali rispetto a quelli anali.
In presenza di rettocele si tende quindi a preferire la via trans-rettale, che permette, tra l’altro, di risolvere altri disturbi che si presentano associati. È il caso delle emorroidi, di un’ulcera del retto o del prolasso della mucosa rettale, che quando è indebolita (per gli stessi motivi che causano rettocele, riportati nel relativo box), può cadere all’interno del canale anale, causando stitichezza e fastidio.
Si opta per la metodica trans-vaginale se oltre al rettocele il chirurgo diagnostica un prolasso in vagina di vescica (cistocele) o anche dell’utero. Anche in questo caso le cause che portano al problema sono legate all’indebolimento dei tessuti del pavimento pelvico. Operando per via trans-vaginale si può effettuare un intervento di plastica vaginale per la correzione degli altri disturbi presenti.
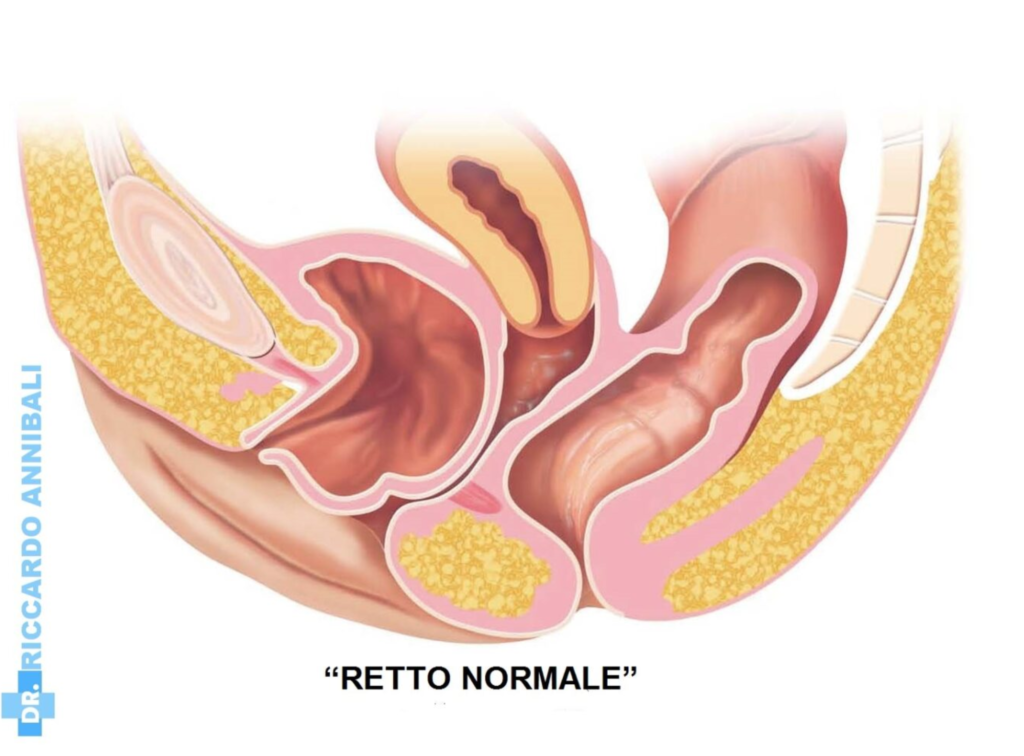
L’apparato retto-genitale
Per comprendere quali siano le aree del corpo femminile colpite da rettocele, è opportuno descrivere a grandi linee la struttura dell’apparato retto-genitale della donna, che comprende, cioè, parte finale dell’intestino, che è anatomicamente vicino a quello genitale. È bene immaginare il corpo della donna in sezione, visto di lato.
Anteriormente, nella parte più esterna, si trova la vulva, che è l’ingresso della vagina.
La vagina è un canale che collega la vulva all’utero. È costituita da tessuti muscolari che prendono il nome di pavimento pelvico.
Al di sopra della vagina, in corrispondenza della parete anteriore e superiore, poggia la vescica. Questa è una sorta di sacchetto che raccoglie l’urina prodotta dai reni e la elimina attraverso un canale detto uretra.
Nella parte posteriore, sempre al di sopra della vagina, si trova l’utero, un organo cavo muscolare che ha la funzione di ospitale il feto nel corso della gravidanza.
Posteriormente rispetto alla vagina si trova il retto, un canale costituito da fasce muscolari che rappresenta l’ultima parte dell’intestino crasso, il canale che ha la funzione di eliminare le feci e che termina in una apertura chiamata ano.
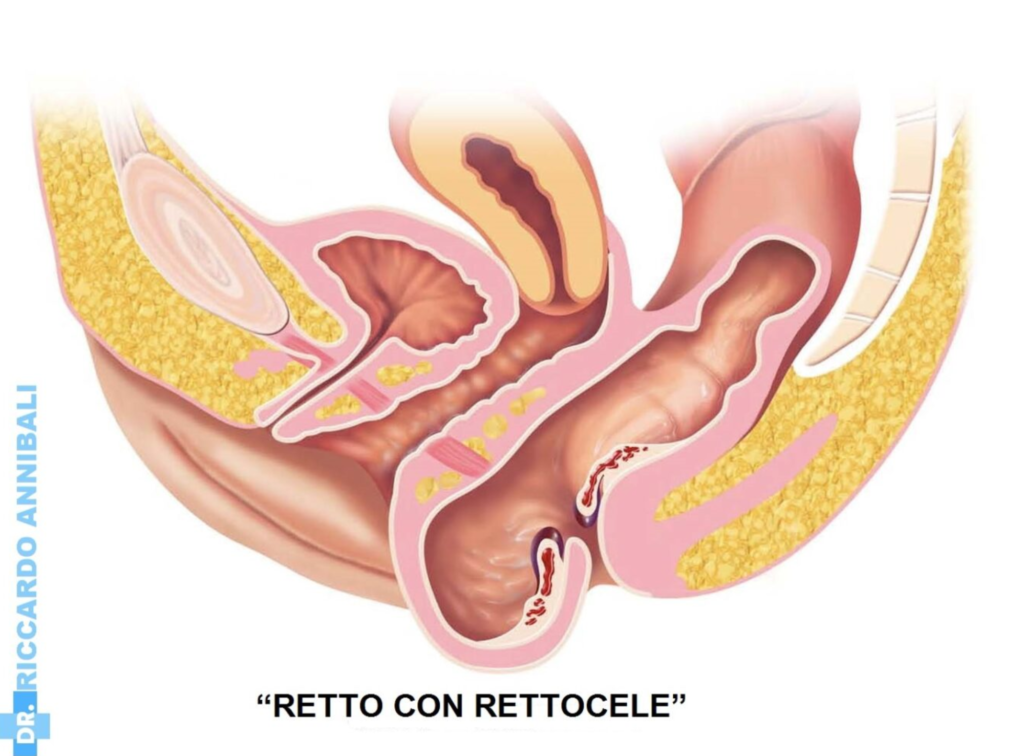
Di che cosa si tratta
Il rettocele è un cedimento della parete del retto, che tende a cadere anteriormente e verso il basso. Forma quindi una vera e propria ernia che viene a protrudere verso la vagina.
Perché si verifica
Il retto è una zona che tende normalmente a “cadere verso il basso” proprio a causa dei tessuti dai quali è costituito il supporto che lo divide dalla vagina, che costituiscono il “setto retto-vaginale”. Questi tessuti sono fasce muscolari, che hanno la funzione di separare il canale rettale da quello vaginale e al tempo stesso di sostenere i due organi. Si tratta di tessuti morbidi e abbastanza sensibili a traumi di vario tipo, che ne possono causare l’indebolimento.
Proprio a causa di questi traumi, le fasce muscolari del setto retto-vaginale diventano più cedevoli e non riescono più a sostenere in modo corretto la vagina e il retto. Così questo, invece che continuare a mantenere la struttura a canale, cede, formando una sporgenza a forma di “sacco” che invade lo spazio vaginale.
Diversi gradi di un problema
Il rettocele si classifica a seconda della sua profondità. Tale classificazione è importante per sapere se intervenire o no chirurgicamente, perché nei casi meno seri spesso l’intervento non è necessario.
Il rettocele a piccolo colletto è quello che va da due a tre centimetri.
Il rettocele a medio colletto è quello che ha dimensioni maggiori, fino a quattro centimetri di diametro.
Il rettocele a grande colletto è quello che supera i tre centimetri di diametro. È il tipo che causa maggiori fastidi.
I sintomi
Il rettocele si riconosce con una certa facilità perché le donne che ne soffrono accusano sempre gli stessi sintomi, che sono:
- Stitichezza immotivata, che non trova rimedio con alimentazione più ricca di fibre, con un maggiore apporto di acqua o con l’assunzione di lassativi.
- Senso di evacuazione ostruita e incompleta, cioè sensazione di aver ancora feci da espellere, tanto che talvolta è necessario aiutarsi con le mani oppure assumendo posizioni particolari (come raddrizzare la schiena o mantenere una posizione quasi eretta durante la defecazione).
- Impressione di pesantezza nella zona del perineo (la zona che separa la vagina dall’ano).
- Frequente stimolo a urinare, dovuto all’irritazione che, con il tempo, coinvolge l’uretra (il canale che unisce la vescica alla vagina) proprio perché la vagina e quindi l’uretra stessa sono compresse dal rettocele.
- Dolore durante i rapporti sessuali (si tratta della cosiddetta dispareunia) a causa della presenza dell’ernia in vagina.
Le cause
Il rettocele può essere dovuto a una predisposizione: alcune donne, cioè, hanno un pavimento pelvico particolarmente morbido e cedevole, che quindi non riesce a esercitare una sufficiente funzione di sostegno agli organi genitali e al retto. Quindi con il tempo questi tessuti tendono a cedere un po’.
Ci possono però essere altri motivi che comportano traumi acuti o cronici al pavimento pelvico e allo stesso setto retto-vaginale.
Traumi acuti:
– Parti ripetuti: il passaggio della testa del feto nel canale vaginale comporta sempre uno stress a questa zona e può indebolire i muscoli.
– Parti difficili: in alcuni casi, durante un parto può essere necessario servirsi di ventosa per favorisce l’espulsione della testa del bambino. Questo succede in caso di sproporzione feto-pelvica (il bambino è tropo grosso rispetto al canale vaginale della madre), oppure se la madre è spossata e non riesce più a spingere in modo valido, o, ancora, se il personale si accorge dal monitoraggio fetale che il bambino mostra segni di sofferenza e quindi è opportuno accelerare il parto. La ventosa è una coppetta metallica che viene applicata alla testa del piccolo. Per farlo è necessario allargare l’apertura vaginale con un’incisione detta episiotomia. Tutto questo può comportare un trauma per il pavimento pelvico.
– Isterectomia: si tratta dell’intervento che prevede l’asportazione dell’utero. In genere viene effettuato per rimuovere tumori che si formano all’interno dell’utero stesso. L’asportazione dell’organo comporta un indebolimento generale dell’apparato genitale femminile e quindi anche del pavimento pelvico. Infatti la mancanza dell’utero comporta un brusco calo del livello di ormoni estrogeni (che vengono prodotti proprio dall’utero). Gli estrogeni contribuiscono a mantenere tonici ed elastici tutti i tessuti, anche quelli del pavimento pelvico, che quindi è improvvisamente indebolito.
Traumi cronici:
– L’età: con il passare degli anni i tessuti sono soggetti a un indebolimento legato all’invecchiamento. Infatti la maggior parte delle donne colpite da rettocele ha più di 40 anni.
– Il sovrappeso: le donne con problemi di chili di troppo o di obesità sono più soggette al rettocele perché il peso comporta un affaticamento dei muscoli del pavimento pelvico, che devono reggere il peso di tutto il corpo.
– Stare molto in piedi: le donne che, per motivi di lavoro, trascorrono molto tempo in posizione eretta o che devono spostare pesi con le braccia. Questo infatti comporta un continuo gravare del peso proprio sul pavimento pelvico che tende a poco a poco a indebolirsi.
– Il dissinergismo addomino-pelvico: al momento della defecazione lo sfintere anale dovrebbe allentare la sua tensione per consentire al retto di “raddizzarsi” agevolando il passaggio delle feci. In alcune persone, tuttavia, (soprattutto le più ansiose ed emotive), questo non solo non avviene, ma si verifica una ulteriore ed eccessiva contrazione del muscolo (contrazione paradossa) ched spinge le feci verso la parete anteriore del retto favorendone il cedimento.
Un disturbo correlato
Spesso il rettocele si accompagna al cistocele, un altro disturbo della sfera retto-genitale, anche questo dovuti a una situazione di debolezza dei tessuti. Il cistocele è un’ernia provocata dal prolasso, cioè dalla caduta, della vescica all’interno della vagina.
Le cause di questa “caduta” vanno ricercate in un indebolimento dei tessuti che costituiscono le pareti della vagina stessa. Priva di sostegno, la vescica scivola allora verso il basso e in avanti, attraverso la parete vaginale anteriore, formando il cistocele. Le principali responsabili sono le gravidanze. Durante la gestazione e il parto, infatti, i sostegni muscolari della vagina si distendono e successivamente si lacerano. Sono colpevoli anche l’eccessivo peso corporeo, che provoca una pressione costante sui tessuti muscolari interni, e l’abitudine a compiere sforzi e lavori pesanti.
La menopausa è un periodo favorevole alla formazione del cistocele. La fine delle mestruazioni è accompagnata da una diminuzione degli estrogeni, gli ormoni femminili, che giocano un ruolo importante nel mantenimento di un buon tono dei tessuti degli organi genitali. Se esiste predisposizione famigliare, però, il cistocele può comparire anche in donne più giovani, non ancora giunte alla menopausa.
Una conseguenza: la sindrome da ostruita defecazione (ODS)
La sindrome da defecazione ostruita (ODS, Obstructive Defecation Syndrome) è la conseguenza più seria del rettocele, spesso associato a un prolasso rettale mucoso o a una intussucezione retto-rettale (invaginazione del retto dentro a se stesso). Consiste nell’impossibilità a evacuare normalmente, ma non per motivi legati alla stitichezza. Questo provoca infatti una sorta di sacco all’interno del quale possono restare intrappolate le feci durante la defecazione, quindi non riescono a transitare verso l’esterno e di essere espulse. La differenza con la stitichezza è che, mentre quest’ultimo problema è dovuto a una attività intestinale rallentata dallo scarso movimento fisico e da un regime alimentare povero di fibre e di acqua, la sindrome da defecazione ostruita è causata da un’ostruzione alla quale spesso una alimentazione corretta non riesce a rimediare. Le persone soggette a questo disturbo riescono a evacuare solo dopo aver assunto lassativi o dopo essersi somministrati clisteri e supposte, devono restare anche per molto tempo in bagno spingendo intensamente ma con scarso beneficio. Inoltre hanno la spiacevole sensazione di una evacuazione incompleta e talvolta notano piccole perdite di sangue. Intervenire chirurgicamente per il rettocele significa anche risolvere il problema della ODS.
Come si scopre
Ecco come si scopre la presenza del rettocele.
Spesso è sufficiente ascoltare il racconto della donna, che riferisce i sintomi e il malessere per individuare la presenza del rettocele. Per essere certi della diagnosi, però, può essere necessario ricorrere a due controlli.
L’esame proctologico
Si tratta di una semplice ispezione manuale. Lo specialista, con la mano protetta da un guanto speciale lubrificato, inserisce delicatamente un dito nell’ano e uno nella vagina. In questo modo può avvertire con il tatto la presenza dell’ernia in vagina e il cedimento del setto retto-vaginale.
La defecografia
Consiste in un esame radiologico che ha lo scopo di esaminare la defecazione, i cambiamenti della configurazione del retto durante la defecazione stessa e l’eventuale presenza di prolasso del retto.
Tre ore prima dell’esame, la persona effettua un clistere di pulizia che permette di eliminare le feci. In questo modo la parte finale dell’intestino e il retto risultano ben puliti e lo specialista può valutare l’anatomia e la funzionalità dell’intestino e degli sfinteri anali.
A questo punto viene iniettato nell’ano un piccolo clistere di bario, un mezzo di contrasto.
La persona viene invitata ad assumere una posizione seduta e deve letteralmente spingere, esattamente come durante la normale defecazione.
Nel corso dell’esame, lo specialista effettua una radiografia, quindi il meccanismo della defecazione viene registrato attraverso un sistema di registrazione digitale e può essere analizzato.
Il mezzo di contrasto segue lo stesso tragitto delle feci: se è presente rettocele, il bario può restare intrappolato totalmente o solo in parte nell’estroflessione del retto.
I farmaci
Poiché si tratta di un problema esclusivamente meccanico (un organo che preme su un altro), i farmaci non servono. Quando si avverte più dolore o senso di pesantezza, è possibile assumere qualche analgesico. Si tratta però solo di un rimedio contro i sintomi, non per il disturbo in sé. I farmaci possono essere assunti anche per tenere sotto controllo il dolore che si presenta dopo l’intervento, soprattutto quello per via vaginale.
Roberta Raviolo
Con la collaborazione del dottor Riccardo Annibali, specialista in Chirurgia generale e colonproctologo a Milano.